حکیم مهر - یادداشت وارده : مروری بر بیماری تب کیو (Q fever) - دکتر وحید رضا خامسیپور / دامپزشک
 (دکتر خامسیپور)
(دکتر خامسیپور)
مقدمه
بیماری تب کیو نخستین بار در سال 1935 میلادی در بین کارگران یک کشتارگاه در استرالیا مشاهده و در همان سال عامل بیماری از کنههای درماسنتور در ایالات متحده جدا شد. با توجه به نامشخص بودن عامل بیماری و بیماریزایی آن، نخستین بار این بیماری به عنوان تب کیو معرفی شد(Q مخفف Query به معنای پرسش و تردید است). این بیماری یک بیماری قابل انتقال بین انسان و دام است که به نامهای تب بالکان و تب کشتارگاه نیز شناخته میشود و اگر چه در حیوانات معمولاً علائم بالینی مشخصی ایجاد نمیکند ولی در انسان میتواند یک بیماری حاد عفونی ایجاد نماید که عمدتاً بطور ناگهانی شروع شده و با نشانههایی مشابه آنفلوانزا شامل تب شدید، سردرد، دردهای عضلانی، لرز، تعرق و بیاشتهایی ادامه مییابد و در صورت عدم درمان میتواند منجر به التهاب ریه، هپاتیت، میوکاردیت و در نهایت مرگ شود.

تب کیو از همه کشورهای دنیا بجز نیوزلند گزارش شده است. آخرین موارد همهگیری بیماری مربوط به کشور هلند بوده است که در سال 2006 میلادی 168 نفر، سال 2007 حدود یک هزار نفر و در سال 2009 حدود 2300 نفر به بیماری مبتلا شدند و در این بین در سال 2009 بیماری منجر به مرگ شش بیمار گردید. در شهریور ماه سال 90 گزارشاتی مبنی بر همه گیری بیماری در ایالت بامیان افغانستان منتشر شد که با توجه به مرزهای مشترک این کشور با ایران و معضل قاچاق دام از مرزهای شرقی به داخل کشور شایسته است تدابیر لازم درخصوص پیشگیری از وقوع این بیماری در کشور بیش از پیش اتخاذ گردد.
عامل بیماری
عامل ریکتزیایی بیماری نخستین بار در سال 1935 توسط Harold Cox و MacFarlane Burnet شناسایی شد و ترکیبی از نام این دو مکتشف یعنی Coxiella Burnetti به این عامل اختصاص داده شد.
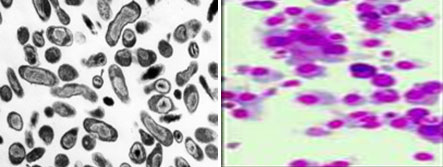
عامل بیماری یک انگل اجباری درون سلولی است که داخل مونوسیتها و ماکروفاژها تکثیر و تزاید مییابد. آنها اجرامی میلهای شکل هستند که گاهی به اشکال دیپلوباسیل و کوکوباسیل هم در میآیند، عمدتاً گرم منفی هستند، اگرچه واجد برخی خصوصیات باکتریهای گرم مثبت هم میباشند، فاقد تاژک و کپسول هستند و درون سیتوپلاسم معمولاً بصورت یک توده بزرگ 20 تا 30 میکرومتری که به یکدیگر چسبیدهاند دیده میشوند. در رنگ آمیزی گیمسا به رنگ ارغوانی و با تکنیک ماکیاولو به رنگ قرمز روشن در میآیند. درنتیجه آزمایشات ایمنولوژی دریافتهاند که کوکسیلا بورنتی تنها جرمی دربین ریکتزیاهاست که تغییرات فاز نشان میدهد و در واقع از نظر ساختمانی دو فاز دارد: فاز یک که در حقیقت نخستین مرحله است و در حیوان بیمار یا دراثر گذراندن روی یک حیوان آزمایشگاهی و به عنوان شکل خطرناک باکتری برای انسان محسوب می شود و فاز دو که در اثر کشت مکرر در تخم مرغ ایجاد میشود و در این فاز پوشش آنتیژنی خود را از دست داده و خطر بیماریزایی آن کمتر است. کوکسیلا بورنتی در برابر عوامل فیزیکی و شیمیایی مقاوم است، بهطوریکه روزها و هفتهها در شیر، خامه، کره و پنیر میتواند زنده و عفونتزا باقی بماند. برای مثال در خاک مرطوب آغلهای زایش گوسفند تا 3 ماه و در مدفوع کنه تا 586 روز زنده می ماند. کوکسیلا در شیر خام تا حرارت 62 درجه سانتیگراد زنده میماند ولی حرارت 63 درجه بمدت 30 دقیقه میتواند آنرا نابود نماید. فنل یک درصد در طی 24 ساعت قادر به نابودی باکتری نمی باشد.
میزبان و حیوانات حساس
عامل بیماری را در طیف وسیعی از جانداران از قبیل گونه های متعدد کنهها از هر دو خانواده ایکسودیده و آرگازیده، جوندگان، لاک پشت، خرگوش، برخی پرندگان اهلی و وحشی نظیر کبوتر و خفاش، گونه های مختلف حیوانات وحشی و اهلی از قبیل گاو، گوسفند، بز، اسب، خوک، شتر، گاومیش و همچنین سگ و گربه یافتهاند. گونههای مختلف کنههای نرم و سخت عامل اصلی در نگهداری این باکتری و عملاً مخزن انگل محسوب میشوند.
کوکسیلا بورنتی دو مرحله در چرخه زندگی خود دارد:
Large cell variant ( (LCVکه فرم رویان باکتری است و در مونوسیتها و ماکروفاژهای آلوده دیده میشود.
Small cell variant (SCV) که فرم عفونتزای باکتری است، در خارج سلول یافت میشود و می تواند مدتهای مدید در محیط بهحالت بیماریزا باقی بماند و در برابر عوامل فیزیکی و شیمیایی مقاومت نماید.
بیماری در حیوانات
تب کیو یک بیماری قابل انتقال بین انسان و دام است که انتقال بیماری به انسان بویژه از گاو، گوسفند و بز اهمیت دارد. بیماری غالباً در حیوانات یک عفونت بدون علائم بالینی مشخص ایجاد مینماید، اگرچه گاهی منجر به سقط جنینهای طوفانی در گله ها و گاهی بیماری توأم با پنومونی و تورم نای می شود.

باکتری در بدن حیوانات تمایل زیادی به تمرکز در پستان و جفت دارد و بویژه در مایعات جنینی و جفت تمرکز می یابد، بطوریکه غلظت باکتری ممکن است تا یک میلیارد برابر دوز ID50 نیز برسد. همچنین تمرکز باکتری در غدد پستانی منجر به دفع تعداد زیادی باکتری از راه شیر میشود. دفع تعداد زیاد باکتری از راه جفت، مایعات جنینی و سایر مواد دفعی و همچنین دوام و پایداری باکتری در محیط موجبات انتقال آلودگی به سایر حیوانات اهلی و انسان را فراهم می آورد. لذا علاوه بر این آلودگی انسان و حیوانات اهلی از راه استنشاقی و از طریق ذرات معلق دارای باکتری نیز امکان پذیر است، بطوریکه در برخی محیطها انتقال تنفسی بیماری مهمترین راه انتقال بیماری محسوب میگردد.
انتقال به انسان
تب کیو یک بیماری شغلی است، بطوریکه عمده موارد بیماری در دامداران، کارگران کشتارگاهها، دامپزشکان و بهطورکلی افرادی که با دام و فرآورده های دامی سروکار دارند رخ میدهد. در افرادی که مشکلات قلبی یا نارساییهای سیستم ایمنی دارند، بیماری شدیدتر بروز خواهد کرد. حیوانات اهلی بهویژه گاو، گوسفند و بز، حیوانات خانگی بالاخص گربه، حیوانات وحشی و حیوانات آزمایشگاهی از جمله منابع انتقال عفونت به انسان محسوب میشوند. کنهها میتوانند عامل بیماری را به حیوانات انتقال دهند ولی بهندرت در انتقال آلودگی به انسان نقش ایفا میکنند. جفت، مایعات جنینی، ترشحات زایمانی و شیر از منابع مهم عامل بیماری هستند بطوریکه یک گرم از جفت یک گوسفند آلوده می تواند حاوی بیش از 1010 کوکسیلا باشد و این امر آلودگی گسترده محیط دامداری را بهدنبال خواهد داشت. علاوه بر اینکه عادت حیوانات به خوردن جفت و پردههای جنینی پس از زایمان با ماندگاری میکروب در دستگاه گوارش و رودهها و درنهایت دفع از طریق مدفوع به پخش آلودگی در محیط کمک خواهد نمود. انتشار وسیع میکروب در محیط باعث میشود که انتقال از راه تنفسی و توسط ذرات ریز گرد و غبار آلوده به باکتری بویژه در اطراف دامداریها، کشتارگاهها، کارگاه




 (دکتر خامسیپور)
(دکتر خامسیپور)